文章作者:王炜 李月红 北京清华长庚医院肾内科
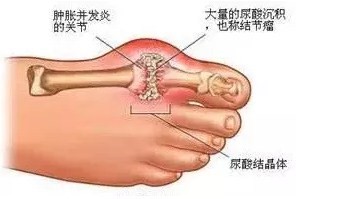
痛风是由于嘌呤代谢紊乱及(或)尿酸排泄减少导致血尿酸水平升高,过饱和的尿酸盐结晶析出沉积在关节,引起关节炎症性病变,严重时可致关节破坏,长时间高尿酸血症还会造成肾脏损伤,增加高血压、糖尿病、动脉硬化及冠心病的发病率。
长久以来,痛风像恶魔一样,给患者带来巨大的痛苦,一旦患病,反复发作,难以摆脱。最近的研究及指南表明,痛风是可以控制,甚至治愈的,导致痛风经久不愈的主要原因在于治疗不当,下面对近2年国内外发布的痛风治疗指南进行总结,帮助大家走出治疗误区,让痛风不再来!
痛风急性发作期的治疗

痛风急性发作时,由于惧怕药物副作用,部分患者选择忍耐,认为单纯止痛治标不治本,不吃为好。这个观点是错误的,痛风的症状是由尿酸盐结晶沉积引起炎症反应所致,因此,急性发作期的药物,不仅为止痛,更为控制炎症,循证医学证据表明,在痛风发作12小时内开始抗炎镇痛治疗预后更佳。
可选用的药物有:非甾体消炎药(NSAIDs)、秋水仙碱和糖皮质激素。不同指南推荐的首选用药不同,充分考虑药物禁忌症的情况下个体化给药。我国指南推荐首选NSAIDs,不同非选择性NSAIDs之间疗效无显著差别。目前还没有大型研究比较非选择性NSAIDs与选择性环氧化酶(COX-2)抑制剂在治疗痛风性关节炎方面的疗效,若患者存在胃肠溃疡等消化道高危因素,可优先选用COX-2抑制剂,或加用抑酸剂。秋水仙碱具有突出的胃肠道副作用,若能耐受可选用低剂量秋水仙碱,起始剂量1mg,1小时后追加0.5mg。使用P-糖蛋白和/或CYP3A4抑制剂(环孢素、克拉霉素、酮康唑和利托那韦)的患者不得使用秋水仙碱。短期使用糖皮质激素(口服30-35mg/天,或肌肉注射/关节腔注射)安全性良好,可用于对NSAIDs和秋水仙碱不耐受的患者。对于重度急性痛风发作者(如多关节受累)可考虑联合用药,如秋水仙碱联合NSAIDs,或秋水仙碱联合激素。严重肾功能不全患者尽量避免使用秋水仙碱和NSAIDs。
如果对以上三种药物均不耐受,可考虑选用IL-1抑制剂,如抗IL-1β单抗canakinumab,该药已在欧洲上市,批准用于治疗对秋水仙碱、NSAIDs和激素有禁忌的痛风患者。Anakinra,一种IL-1受体拮抗剂,尚缺乏RCT研究。使用IL-1抑制剂有导致败血症的风险,因此在用药前需要先除外潜在感染。
降尿酸治疗很重要
痛风急性发作时,患者往往会积极寻求治疗,而在痛风发作间期,由于无任何症状,患者多选择不进行治疗,这是痛风治疗的又一误区!血尿酸水平升高及浓度波动是导致痛风发生及反复发作的根本原因,血尿酸水平达标能有效减少痛风关节炎的急性复发和痛风石的形成。血尿酸达标的时间足够长就能使沉积在组织中的尿酸结晶溶解,甚至能使痛风石变小、减少。而欧洲的调查研究显示,痛风患者中只有一半接受了降尿酸治疗,我国接受治疗的患者比例更低。进行降尿酸治疗的患者,使用的降尿酸药物剂量往往是不足的,导致血尿酸水平不达标,痛风仍然反复发作。那么科学的降尿酸治疗是怎样的呢?
什么人应该开始降尿酸治疗
确定需要降尿酸治疗的人群包括:1)急性痛风关节炎频繁发作(>2次/年)的患者;2)慢性痛风关节炎患者;3)有痛风石的患者。此外,欧洲抗风湿联盟认为确定诊断痛风的每一位患者,在痛风第一次发作后就应该考虑开始降尿酸治疗。推荐对年轻的痛风患者(<40岁)或尿酸水平很高(>480umol/L)和/或具有合并症(肾功能不全,高血压,缺血性心脏病,心衰)的患者进行降尿酸治疗。但美国医师协会并不推荐对只有一次痛风发作或偶尔发作痛风的患者进行长期降尿酸治疗。
降尿酸治疗的目标
进行降尿酸治疗的患者应监测血尿酸水平,推荐维持在<360umol/L。对于严重的痛风患者(痛风石、慢性关节病变或反复发作),推荐将血尿酸降至<300umol/L有助于尿酸结晶的溶解。有研究表明,尿酸有助于防止各种神经退行性疾病的发生,如帕金森、阿尔茨海默病等,因此不推荐将血尿酸水平长期(数年)控制在<180umol/L。血尿酸<360umol/L应保持终身,有研究表明在停止降尿酸治疗5年后,40%的患者出现了复发。
降尿酸治疗的药物选择
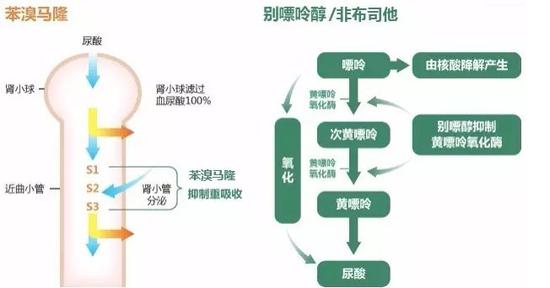
降尿酸治疗的药物有抑制尿酸生成的药物,主要包括别嘌醇和非布司他,促进尿酸排泄的药物,主要包括苯溴马隆。使用别嘌醇,应从低剂量开始,肾功能正常者起始剂量为100mg/天,如果需要,可每2-4周逐渐增加100mg。肾功能不全时,起始剂量更低,最大剂量应根据肌酐清除率进行调整,同时密切监测肾功能及有无超敏反应。别嘌醇的超敏反应表现为严重的剥脱性皮炎和肾功能损伤,汉族人因为HLA-B5801阳性率比较高,使用别嘌醇发生严重过敏性药疹机率大,甚至导致死亡,在使用别嘌醇前推荐进行HLA-B5801的检测。
非布司他在肝脏代谢,肾脏不是主要的排泄途径,因此用于轻中度肾功能不全的患者时,无需调整剂量。使用苯溴马隆时应从低剂量开始,增加饮水量碱化尿液,避免与其他肝损害药物同时使用,慎用于合并尿酸性肾结石和重度肾功能不全(eGFR<30ml/min)的患者。如果单药最大剂量治疗无法达到血尿酸目标,可考虑联合两种药物。
此外,还有新型的促尿酸排泄药物,如lesinurad,有Ⅱ期临床试验表明与别嘌醇联合应用效果良好。在明确证实有尿酸结晶,严重慢性痛风石和生活质量差的患者,如果用现有的药物最大剂量(包括联合应用),仍不能使血尿酸水平达标,可考虑使用pegloticase(聚乙二醇化尿酸特异性酶),目前已通过Ⅲ期临床研究。
降尿酸过程中的预防性治疗
在降尿酸治疗过程中,由于组织中沉积的尿酸结晶溶解,可能会诱发痛风急性发作。在降尿酸治疗开始的3-6个月内,推荐进行预防性治疗,药物可选择低剂量秋水仙碱(0.5-1mg/天)或低剂量NSAIDs,尚无IL-1抑制剂批准用于预防性治疗。
其他药物治疗
当使用袢或噻嗪类利尿剂的患者发生痛风时,建议替换利尿剂;另外,还有一些药物具有促进尿酸排泄的作用,如氯沙坦或钙离子拮抗剂,他汀类或非诺贝特,因此对于合并高血压或高脂血症的患者可选用此类药品。
经过科学合理的治疗,降低痛风患者的痛苦,选用合适的药物长期维持血尿酸水平达标,降低痛风复发频率,使尿酸结晶、痛风石溶解,让痛风不再来!
参考文献
2016 updated EULARevidence-based recommendations for the management of gout。 Ann Rheum Dis。 2017Jan ;76(1):29-4。
2016中国痛风诊疗指南。中华内科杂志。2016年11月第55卷第11期。
Management of Acute andRecurrent Gout: A Clinical Practice Guideline From the American College ofPhysicians。 Ann Intern Med。 2017 Jan 3;166(1):58-68。北京清华长庚医院肾内科